Dermoskopia jako technika diagnostycznaDermoskopia (mikroskopia epiluminescencyjna, epiluminescence microscopy, skin surface microscopy) to metoda oceny in vivo struktur w obrębie naskórka i skóry właściwej. Stanowi niejako pomost pomiędzy badaniem znamion tzw. okiem nieuzbrojonym, a badaniem histopatologicznym. Jest ona prostą i sprawdzoną techniką diagnostyczną polegającą na oglądaniu zmian skórnych, głównie barwnikowych, w powiększeniu od 10 do 20× w tradycyjnych dermatoskopach ręcznych oraz do 100× w wideodermatoskopach.
Początkowo dermoskopię wykorzystywano w różnicowaniu zmian barwnikowych i czerniaka w klasycznej dermoskopii, w chwili obecnej technika badania znajduje zastosowanie w diagnostyce chorób włosów (trichoskopia), dermatoz zapalnych (infamoskopia), infestacji (entodermoskopia) oraz ocenie naczyń (kapilaroskopia). Dermoskopia jest badaniem nieinwazyjnym, łatwo powtarzalnym, z możliwością komputerowej archiwizacji uzyskanych obrazów i ich porównywania po upływie czasu (wykonanie fotografii w standardowym dermatoskopie lub zapis cyfrowy w wideodermatoskopie).
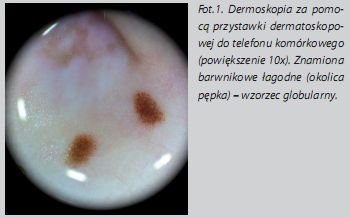
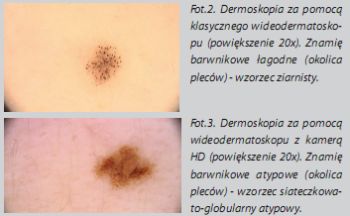
Narzędzia dermatoskopoweW dermoskopii wykorzystuje się dermatoskopy klasyczne (uzyskiwane powiększenia: 10-20×), dermatoskopy jako przystawki do telefonów komórkowych (fot.1.) oraz wideodermatoskopy, w przypadku których obraz uzyskany za pomocą kamery przesyłany jest do monitora komputera (fot.2). W chwili obecnej dysponujemy już wideodermatoskopami z kamerą o wysokiej rozdzielczości warunkującej najwyższą jakość obrazu (fot.3.). Większość dermatoskopistów sugeruje, aby analizę zmian rozpoczynać od obejrzenia badanej zmiany za pomocą tradycyjnego dermatoskopu, co pozwoli wyeliminować zniekształcenia barwy i struktur, wynikające ze stosowania wideodermatoskopu. Dermatoskopy klasyczne są łatwym w użyciu, podręcznym i niedrogim narzędziem umożliwiającym bezpośredni wgląd w zmianę.
W chwili obecnej dysponujemy dermatoskopami ze spolaryzowanym i niespolaryzowanym źródłem światła. Zastosowanie dermatoskopu ze spolaryzowanym źródłem światła nie wymaga stosowania immersji, którą standardowo stosuje się w dermatoskopach ze światłem niespolaryzowanym. Immersję może stanowić olejek syntetyczny, płyn dezynfekcyjny, woda, a w ocenie zmian w miejscach trudno dostępnych zaleca się żel ultrasonograficzny. Immersję w badaniu dermatoskopowym stosuje się, aby zwiększyć przezierność warstwy rogowej. W pewnych przypadkach można odstąpić od stosowania immersji – wówczas badanie dermatoskopowe nosi nazwę tzw. suchej dermoskopii (dry dermoscopy); ma ona szczególne zastosowanie w ocenie struktur, do których należą: włosy typu vellus, linie papilarne skóry oraz ujścia gruczołów potowych dłoni i stóp.
Technika badania Żelazną zasadą obowiązująca w dermoskopii jest konieczność zbadania wszystkich zmian skórnych. Nie owinno się ograniczać badania tylko do tzw. źle wyglądających zmian (ugly ducking) ze względu na możliwość przeoczenia czerniaka, jak i również ważne jest ustalenie profilu znamion barwnikowych. W wielu przypadkach niepokojące zmiany, jeśli dotyczą większej liczby znamion barwnikowych, świadczą o danym typie znamion barwnikowych u wybranych pacjentów i wówczas nie stanowią powodu do niepokoju. W badaniu dermoskopowym w ocenie zmian barwnikowych stosujemy się do analizy wzorca oraz analizy danej zmiany poprzez zastosowanie kilku algorytmów diagnostyki demroskopowej zasady 7 punktowej, 3 punktowej (Argenziano), zasady Menziesa czy oceny całkowitego wskaźnika badania dermoskopowego (TDS) wg Stolza.
W ocenie ważnym jest również zasada tzw. 10 sekund; znamiona, które budzą niepokój zazwyczaj poddawane są dłuższej analizie, jak i również sugerować możemy się dziwnym wyglądem znamienia tzw. fancy looping, przyrównywanego do tzw. „czarnej owcy”.
Jeżeli badający ma jakąkolwiek wątpliwość, zmianę barwnikową należy wyciąć i nie powinno się takich zmian obserwować – bardzo często pacjenci nie pojawiają się w wyznaczonym terminie celem kontroli dermoskopowej, bądź wystraszeni wizją chirurgicznego wycięcia nie pojawiają się na wizycie kontrolnej pod wpływem strachu, gdyż ciągle pokutuje fałszywa zasada głoszona przez niektórych chorych, iż „lepiej nie wycinać zmiany, bo grozi to czerniakiem”. Dlatego tak ważnym podczas diagnostyki dermoskopowej zmian jest uświadamianie pacjenta o konieczności profilaktyki czerniaka – regularnej kontroli znamion oraz konieczności wycięcia chirurgicznego zmian podejrzanych w kierunku czerniaka.
Po rozpoznaniu u pacjentów dorosłych znamion typu Spitz oraz znamion błękitnych o nieustalonym wywiadzie, powyższe znamiona należy wyciąć chirurgicznie, gdyż mogą one symulować czerniaka przy braku kryteriów odróżnienia tych zmian względem siebie.Nigdy nie obserwujemy również różowych, szybko rosnących (do 1 miesiąca), spoistych guzków tzw. (EGF) ze względu na możliwość przeoczenia czerniaków bezbarwnikowych.
Zalety badania dermatoskopowego Zastosowanie dermoskopii w badaniu pacjenta w trakcie konsultacji dermatologicznej wydłuża całkowity czas badania tylko o 1 minutę, tak więc korzyści przeprowadzenia tego badania u chorych w stosunku do poświęconego czasu są olbrzymie – w aspekcie profilaktyki czerniaka.
Dokładność i trafność rozpoznań klinicznych zmian barwnikowych po zastosowaniu dermoskopii zwiększa się od 10% do 27%, umożliwiając tym samym wczesne wykrycie czerniaka i raków skóry w porównaniu z badaniem przeprowadzonym okiem nieuzbrojonym. Dermoskopia charakteryzuje się 83% czułością oraz 69% swoistością w wykrywaniu czerniaka skóry. Ocena cyfrowa obrazów wideodermatoskopowych cechuje się wyższą czułością, ale niższą swoistością w porównaniu do badania klinicznego. Nigdy nie należy zawierzać komputerowej diagnostyce cyfrowej analizowanych obrazów, ocena dermoskopowa powinna opierać się bowiem o kryteria wymienione powyżej.
Bibliografia:
Piśmiennictwo1.Kamińska-Winciorek G. Dermatologia cyfrowa, 2008, Wrocław, Cornetis.2.Soyer H.P., Argenziano G., Ruocco V., Chimenti S. Dermoscopy of pigmented skin lesions. Eur. J. Dermatol. 2001; 11: 270-276. 3.Benvenuto-Andrade C., Dusza S.W., Agero A.L., Scope A., Rajadhyaksha M., Halpern A.C., Marghoob A.A. Differences between polarized light dermoscopy and immersion contact dermoscopy for the evaluation of skin lesions. Arch. Dermatol. 2007; 143: 329-338.4.Blum A., Hofmann-Wellenhof R., Luedtke H., Ellwanger U., Steins A., Roehm S., Garbe C., Soyer H.P. Value of the clinical history for different users of dermoscopy compared with results of digital image analysis. J. Eur. Acad. Dermatol. Venereol. 2004, 18, 665-669. 5.Argenziano G, Kittler H, Ferrara G, Rubegni P, Malvehy J, Puig S, Cowell L, Stanganelli I, De Giorgi V, Thomas L, Bahadoran P, Menzies SW, Piccolo D, Marghoob AA, Zalaudek I. Slow-growing melanoma: a dermoscopy follow-up study. Br J Dermatol. 2010; 162:267-273.6.Giacomel J, Zalaudek I, Mordente I, Nicolino R, Argenziano G. Never perform laser treatment of skin tumors with clinical „EFG” criteria. J Dtsch Dermatol Ges. 2008; 6:386-388.7.Puig S, Argenziano G, Zalaudek I, Ferrara G, Palou J, Massi D, Hofmann-Wellenhof R, Soyer HP, Malvehy J. Melanomas that failed dermoscopic detection: a combined clinicodermoscopic approach for not missing melanoma. Dermatol Surg. 2007; 33:1262-1273.