Retinopatia cukrzycowa jest zaliczana do późnych powikłań choroby podstawowej. Obserwacja kliniczna dowodzi jednak, iż określenie „późne” bywa nierzadko czynnikiem nadmiernie uspokajającym zarówno pacjenta jak i lekarzy. Wiemy, że retinopatia cukrzycowa jest wiodącą przyczyną ślepoty w populacji chorych w wieku od 20-74 lat[15]. Chorzy na cukrzycę stoją przed 15-20x większym ryzykiem utraty widzenia w porównaniu do populacji nie obciążonych cukrzycą[15]. Alarmujący jest fakt iż, widzenie wielu chorych ciągle tracimy z powodu zbyt późnego rozpoznania i leczenia. W badaniach Wisconsin Epidemiologic Study of Diabetic Retinopathy dotyczących rozpowszechnienia fotokoagulacji siatkówki okazało się, że aż 55% oczu manifestujących retinopatię proliferacyjną wysokiego ryzyka nie było leczonych fotokoagulacją[6].
Nie trudno podejrzewać, że w Polsce sytuacja jest podobna. Fakty powyższe wyznaczają rozmiar zadań stojących przed wspólnymi działaniami internistów i okulistów. Działaniem, którego znaczenia nie można przecenić jest odpowiednia edukacja chorych na cukrzycę ukierukowana także na możliwe problemy dotyczące widzenia. Doświadczenia amerykańskie wykazują, że tylko 38% chorych „słyszało o retinopatii cukrzycowej”, a zaledwie u 8% chorych wiedza o retinopatii cukrzycowej była dostateczna[14]. Niska wiedza pacjentów o charakterze możliwych powikłań okulistycznych związanych z cukrzycą, pozostaje aktualnym wyzwaniem[16]. Natomiast udowodnionym pozostaje fakt, iż wcześniej edukowany pacjent częściej dąży do laseropterapii[16]. Świadomi powikłań pacjenci zgłaszają się do okulisty w liczbie o 27% większej po uprzednim stosownym „przypominaniu o kontroli okulistycznej”[12].
Ponad wszelką wątpliwość najbardziej skutecznym i ekonomicznie uzasadnionym sposobem przeciwdziałania poważnym powikłaniom narządu wzroku, są odpowiednio przeprowadzane przesiewowe badania okulistyczne oraz leczenie z zastosowaniem fotokoagulacji laserowej[11]. Do przeprowadzenia badań przesiewowych wystarcza podstawowy sprzęt okulistyczny w postaci wziernika bezpośredniego. Dokładniejsze badania wykonywane są metodą przestrzennej oftalmoskopii pośredniej w lampie szczelinowej za pomocą soczewek Volk’a lub z wykorzystaniem wzierników pośrednich obuocznych. Te ostatnie metody mają wielkie znaczenie w rozpoznawaniu wczesnych postaci obrzęku plamki i kwalifkacji do wczesnej fotokoagulacji.
W Polsce korzystną sytuacją jest względnie duża liczba okulistów merytorycznie przygotowanych do wykonywania badań, co warunkuje stosunkowo łatwy dostęp pacjentów do badań przesiewowych. Doświadczenia brytyjskie, polegające na próbach wykorzystania w tym celu optometrystów nie powiodły się ze względu na niedostatki merytoryczne oraz problemy z diagnostyką w przypadkach współistniejącej jaskry lub zaćmy[13].
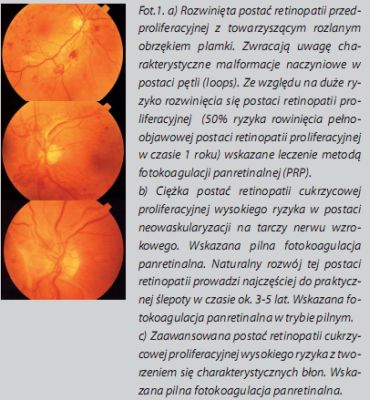
Niezwykle ważnym zagadnieniem dla skuteczności wspólnych działań internistów i okulistów jest posługiwanie się jednolitym nazewnictwem. Na ogół stosowaną klasyfkacją retinopatii cukrzycowej jest jej podział na postać nieproliferacyjną, przedproliferacyjną oraz proliferacyjną. O wiele większe znaczenie praktyczne odnośnie rokowania oraz wskazań do laseroterapii ma ogólnie przyjęta, kwalifkacja retinopatii cukrzycowej podana przez Early Treatment Diabetic Retinopathy Study (ETDRS)[10]: „Mild-to-moderate” NPDR, „Severe” NPDR, „Moderate-to-sevre” NPDR, „Very severe” NPDR, Retinopatia cukrzycowa proliferacyjna (PDR), Retinopatia wysokiego ryzyka (szczegółowe kryteria podziału znajdują się na stronie www.cxnews.pl – przypis redakcji).Makulopatia cukrzycowa, czyli obrzęk plamki, może towarzyszyć każdej formie retinopatii, a w przypadkach retinopatii proliferacyjnej współistnieje aż w 71% oczu. Jednym z najistotniejszych prac ETDRS w ostatnich latach było zdefniowanie pojęcia klinicznie znamiennego obrzęku plamki (Clinically Signifcant Macular Edema, CSME). Rozpoznawanie i wczesne leczenie CSME ma podstawowe znaczenie w zapobieganiu pogorszenia widzenia u chorych na cukrzycę ze względu na częstość występowania makulopatii.
Jakie ryzyko utraty wzroku związane jest z rodzajem i zaawansowaniem retinopatii?
• Chorzy manifestujący się obecnością klinicznie znamiennego obrzęku plamki znajdują się w grupie ryzyka utraty ostrości wzroku do połowy poziomu stwierdzanego podczas rozpoznania w czasie 3 lat.
• Chorzy z cechami retinopatii proliferacyjnej wysokiego ryzyka narażeni są na tzw. ciężkiego stopnia utratę widzenia tj. spadek ostrości widzenia do poziomu zdolności liczenia palców dłoni z odległości 1 metra, która rozwija się do 5 lat.
• 50% chorych z cechami retinopatii przedproliferacyjnej rozwija objawową formę retinopatii proliferacyjnej w czasie roku.
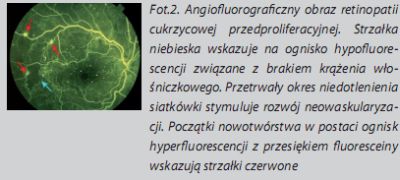
Postać retinopatii przedproliferacyjnej cechuje się zwykle zaawansowanymi cechami retinopatii nieproliferacyjnej zewspółistnieniem obszarów siatkówki z brakiem przepływu mikronaczyniowego. Uważa się, iż te obszary odpowiedzialne są za produkcję czynników promujących neowaskularyzację z następczymi krwotokami do ciała szklistego oraz krwawieńśród- i podsiatkówkowych. Reakcje wolnorodnikowe na skutek uwolnienia jonów żelaza dopełniają obrazu niekorzystnych następstw proliferacji.Jakie korzyści oferuje fotokoagulacja?
• Klinicznie znamienny obrzęk plamki: Zastosowanie fotokoagulacji wg techniki ogniskowej lub grid pattern daje stabilizację lub poprawę ostrości wzroku u ok. 50% leczonych oczu[7,8,9].
• Retinopatia proliferacyjna wysokiego ryzyka. Pełna panretinalna fotokoagulacja (PRP) daje zmniejszenie ryzyka ciężkiego stopnia utraty wzroku przynajmniej o 50%[9]Jak często należy badać okulistycznie chorego na cukrzycę?
1. I typ cukrzycy: 1 badanie po 5 latach od czasu rozpoznania. Kolejne: 1 raz w roku.2. II typ cukrzycy: 1 badanie bezpośrednio po rozpoznaniu choroby. Kolejne: 1 raz w roku.3. Ciężarna chora na cukrzycę: 1 badanie w II trymestrze ciąży. Kolejne: w kolejnych trymestrach ciąży.Przedstawiony, ramowy schemat badań przesiewowych powinien być zmieniany przez diabetologa lub okulistę jeśli tylko zachodzą odpowiednie wskazania (trudności w kontroli glikemii, progresja retinopatii stwierdzana w poprzednim badaniu). Skuteczność leczenia fotokoagulacją znacznie przewyższa inne sposoby farmakologicznego leczenia retinopatii cukrzycowej. Stosowanie przeciwutleniaczy, calcium dobesitale ma jednak korzystne działanie wspomagające oraz prewencyjne. Wiadomo także, iż korzystne działanie w tym względzie wykazuje gliklazyd będąc jednocześnie aktywnym przeciwutleniaczem[2,3]. Rola okulisty w leczeniu retinopatii cukrzycowej pozostaje wtórna do działań internistów i diabetologów, bowiem jak jednoznacznie wykazują badania DCCT od właściwego prowadzenia i współpracy z pacjentem głównie zależy ilość i jakość poźnych powikłań cukrzycy[5]. Najstotniejszymi ze znanych czynników mający wpływ na rozwój i progresję retinopatii cukrzycowej mają: czas trwania choroby, niewłaściwa kontrola metaboliczna, podwyższone ciśnienie rozkurczowe, współistnienie anemii oraz cechy uszkodzenia nerek[1,4,5]. Optymizmem napawają fakty coraz większego zainteresowania problemami okulistycznymi u chorych na cukrzycę. Szczególne podziękowania i poparcie należy przyznać frmie Servier organizującej szeroki program szkoleń okulistycznych dla internistów. Takie działania zasługują na szerszą propagację.
Żywię nadzieję, iż współpraca internistów i okulistów winna przynieść lepszy komfort życia chorym na cukrzycę.
Piśmiennictwo:
1.Agardh E., Agardh C.-D., Koul S. I wsp.:A four-year follow-up study on the incidence of diabetic retinopathy in older onset diabetes mellitus. Diabetic Med. 1994; 11: 273-278.2.Akanuma Y., Kosaka K., Kanazawa Y. Et al.: Long-term comparison of oral hypoglicemic agents in diabetic retinopathy: gliclazide versus other sulfonylureas. Diabetes Res. Clin. Pract. 1988; 5:81-90.3.Baba S.: Metabolic and microvascular effect of two sulfonylureas (gliclazide and glibenclamide): a controlled double-blind trial. Sem. Hop. Paris. 1984; 60 (3): 2341-2366.4. Brinchmann-Hansen O., Dahl-Jorgensen K.,Sandvik L., i wsp.: Blood glucose concentrations and progression of diabetic retinopathy: the seven-year results of the Oslo study. Br. Med. J. 1992;304: 19-22.5.The Diabetes Control and Complications Trial Research Group. The relationship of glycemic exposure (HbA1c) to the risk of development and progression of retinopathy in the diabetes control and complications trial. Diabetes. 1995; 44: 968-983. 6.Diabetic Retinopathy Study Research Group. DRS report no. 3. Four risk factors for severe visual loss in diabetic retinopathy. Arch Ophthalmol 1979; 97:654-655.7.Early Treatment Diabetic Retinopathy Study Research Group. ETDRS Report No.1. Photocoagulation for Diabetic Macular Edema. Arch. Ophthalmol. 1985; 103:1796-1806.8.Early Treatment Diabetic Retinopathy Study Research Group. ETDRS Report No.4. Photocoagulation for Diabetic Macular Edema. Int Ophthalmol Clin . 1987; 27265-272.9. Early Treatment Diabetic Retinopathy Study Research Group. ETDRS Report No. 9. Early Photocoagulation for Diabetic Retinopathy. Ophthalmology 1991; 98:766-785.10. 6ko. Early Treatment Diabetic Retinopathy Study Research Group. ETDRS Report No. 10. Grading diabetic retinopathy from stereoscopic color fundus photographs – an extension of the modified Airlie House classification. Ophthalmology 1991; 98:786-806.11.Javitt J.C., Aiello L.P.: Cost-effectivness of detecting and treating diabetic retinopathy. Ann. Intern. Med. 1996; 124 (1 pt 2): 164-169.Jenings P.E.: Effects of gliclazide on platelet reactivity and free radicals in NIDDM patients: clinical assesment. Metabolism. 1992; 41 (suppl 1): 36-39. 12.Legorreta AP; Hasan MM; Peters AL; Pelletier KR; Leung KM.: An intervention for enhancing compliance with screening recommendations for diabetic retinopathy. A bicoastal experience. Diabetes Care, 1997 Apr, 20:4, 520-3. 13.Mason J; Drummond M; Woodward G.: Optometrist screening for diabetic retinopathy: evidence and environment. Ophthalmic Physiol Opt, 1996 Jul, 16:4, 274-8514. Pasagian Macaulay A; Basch CE; Zybert P; Wylie Rosett J : Ophthalmic knowledge and beliefs among women with diabetes. Diabetes Educ, 1997 Jul, 23:4, 433-7 15.Patz A.,Smith R.E.: The ETDRS and Diabetes 2000 [Editorial]. Ophthalmology 1991; 98:739-740.16. Reno PL; Arfken CL; Heins JM; Fisher EB Jr.: Factors that influence the decision to receive treatment for proliferative diabetic retinopathy.. Diabetes Educ, 1997 Nov, 23:6, 653-5